当院の糖尿病診療について
糖尿病内科では、迅速検査、CGM(持続的に血糖値を測定する検査)を導入し、患者様お一人お一人の糖尿病の状態を正確に把握します。
そして、検査技師、看護師、栄養士とのチーム医療で糖尿病治療に取り組みます。
特徴1糖尿病の迅速検査が可能
 検査結果がその日のうちに分かる迅速検査を実施しております。
検査結果がその日のうちに分かる迅速検査を実施しております。
CGM(持続的に血糖値を測定する検査)を導入
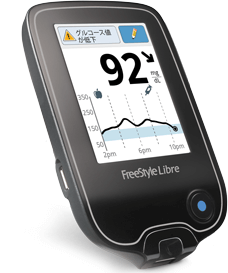 また、当院院長が大阪大学で研究をしていたCGMも導入しております。
また、当院院長が大阪大学で研究をしていたCGMも導入しております。
CGMとは、腹部や腕に専用の小型センサーを装着し、24時間持続的に血糖の変化を読み取ることができる検査です。
特徴2検査技師、看護士、管理栄養士とともにチーム医療で患者様をサポート
 検査技師、看護師、管理栄養士と協力し、チーム医療にて糖尿病の診療をサポートいたします。
検査技師、看護師、管理栄養士と協力し、チーム医療にて糖尿病の診療をサポートいたします。
特徴3栄養相談を行っております
 食事療法と一口に言っても、必要な食事改善は患者様一人一人異なります。当院では、検査結果や患者様のライフスタイルに応じた栄養相談・指導を行っております。
食事療法と一口に言っても、必要な食事改善は患者様一人一人異なります。当院では、検査結果や患者様のライフスタイルに応じた栄養相談・指導を行っております。
特徴4外来インスリンだけでなくインスリンポンプ療法を導入
 インスリン導入に際しては、入院と外来の2通りの方法があります。
インスリン導入に際しては、入院と外来の2通りの方法があります。
当院では、外来でのインスリン導入を行っております。入院はなるべく避けたい、ご家庭の事情で入院できないという方は、お気軽に当院までご相談ください。自己注射の方法や留意点につきまして、丁寧に指導させていただきます。
また、簡単なボタン操作で小型装置からのインスリン注入ができる「インスリンポンプ療法」も導入しております。基礎インスリン注入に加えて、追加インスリン注入も可能です。ペン型注射器による自己注射と比べて、注入の際に目立ちにくいこともメリットです。
特徴5患者様お一人おひとりに合ったテーラーメイド治療
 食事療法や運動療法の内容、またインスリン導入の方法など、患者様お一人お一人に合わせたテーラーメイド治療をご提案いたします。糖尿病の治療に取り組みながらも、少しでも安心して、また無理なく毎日をお過ごしいただけるよう、精一杯サポートいたします。
食事療法や運動療法の内容、またインスリン導入の方法など、患者様お一人お一人に合わせたテーラーメイド治療をご提案いたします。糖尿病の治療に取り組みながらも、少しでも安心して、また無理なく毎日をお過ごしいただけるよう、精一杯サポートいたします。
糖尿病とは?
 糖尿病とは、インスリンの分泌が不十分あるいは作用が低下しているために、高血糖状態が続いてしまう病気です。
糖尿病とは、インスリンの分泌が不十分あるいは作用が低下しているために、高血糖状態が続いてしまう病気です。
長く放置してしまうと、動脈硬化の進行、さらには心筋梗塞や脳梗塞の発症など、命にかかわる事態に進展します。また、糖尿病網膜症、糖尿病腎症、糖尿病神経障害などの合併も懸念されます。
透析などのイメージから、「糖尿病の治療は辛いもの」とお考えの方が少なくありません。しかし実際には、適切な食事療法・運動療法に取り組めば、お薬を使用することなく改善することがあります。そして治療の開始が早ければ早いほど、その可能性は高まります。
当院では、検査技師、看護師、栄養士と協力したチーム医療で、患者様一人一人に合った糖尿病治療を提供しております。
糖尿病の原因
糖尿病は大きく分けて、1型糖尿病と2型糖尿病に分けられます。それぞれその原因が異なります。
1型糖尿病
何らかの原因によって、インスリンを産生するすい臓のβ細胞が破壊されることで、高血糖状態になり発症する糖尿病です。若年層に多く見られます。
2型糖尿病
主に生活習慣の乱れによってインスリンの分泌量が少なくなったり、作用が低下して起こる糖尿病です。中高年以上の方の発症が大多数ですが、近年では若年層の発症も確認されています。
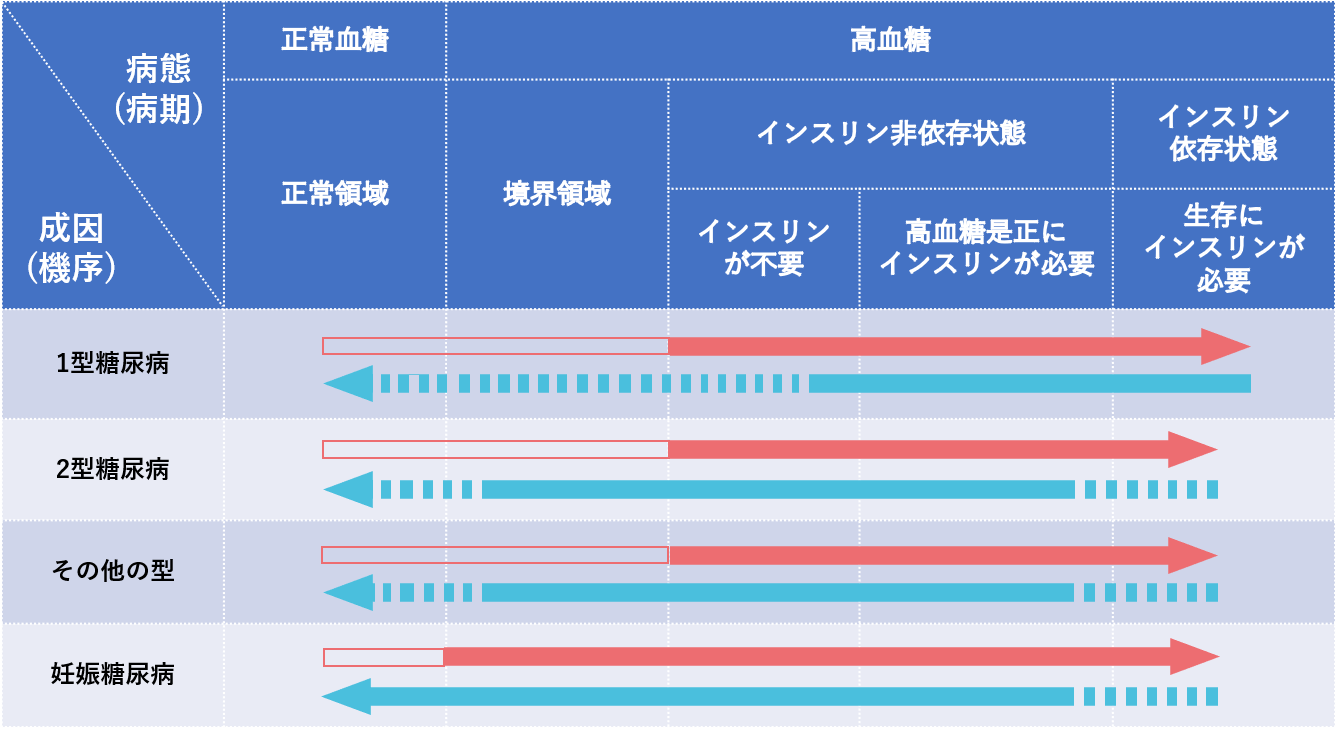 1型糖尿病、2型糖尿病の他にも、遺伝子の異常や別の疾患が原因で発症する糖尿病、妊娠糖尿病などがあります。
1型糖尿病、2型糖尿病の他にも、遺伝子の異常や別の疾患が原因で発症する糖尿病、妊娠糖尿病などがあります。
糖尿病の症状
 症状がないあるいは気づかないケースも多いため、「症状がないから糖尿病ではない」と言い切ることはできません。
症状がないあるいは気づかないケースも多いため、「症状がないから糖尿病ではない」と言い切ることはできません。
以下のような症状が見られる場合には、かなり進行していることが予想されます。
- 喉が渇きやすい、水をよく飲む
- 頻尿、多尿
- 体重減少
- 目のかすみ
- 足のむくみ
- 立ちくらみ、意識障害
血糖値が高い状態が続くと合併症が進行することも…
 以下の糖尿病性網膜症、糖尿病腎症、糖尿病神経障害は、糖尿病の3大合併症と呼ばれています。
以下の糖尿病性網膜症、糖尿病腎症、糖尿病神経障害は、糖尿病の3大合併症と呼ばれています。
いずれも、日常生活・社会生活に大きな支障をきたす合併症です。
血糖値の異常を指摘されたら、糖尿病の進行の程度にかかわらず、早期に治療を開始しましょう。
糖尿病性網膜症
眼底の血管の血行が悪くなり、視力が低下します。最悪の場合には失明に至ります。また、白内障のリスクも高まります。
糖尿病腎症
腎臓の毛細血管の血行が悪くなり、老廃物をろ過する機能が低下します。進行すると、週3回ほどの人工透析が欠かせない状態になり、日常生活に大きな影響を及ぼします。
糖尿病神経障害
手足の血行が悪くなり、神経障害をきたします。しびれ、こわばりなどを起こします。重度にまで進行すると、壊疽を起こします。その場合には、下肢切断を迫られることもあります。
その他、合併しやすい疾患
その他、動脈硬化が進行することで、脳梗塞、心筋梗塞といった直接命にかかわるような病気を合併することもあります。
また、糖尿病の方は歯周病になりやすい・悪化しやすいといった調査結果も報告されています。
当院で行う糖尿病検査―即日結果が出る検査がありますー
1問診
 問診では、以下のようなことをおききします。
問診では、以下のようなことをおききします。
- 自覚症状の有無、種類
- 基本的な体調の良し悪し
- 既往症の有無、病名
- 糖尿病の近親者の有無
- 体重の変化
- 生活習慣(飲酒・喫煙・運動・食習慣)
2血糖・HbA1c検査
血液検査
 採血により、血糖値とHbA1cを測定する迅速検査です。10分程度で結果が分かります。
採血により、血糖値とHbA1cを測定する迅速検査です。10分程度で結果が分かります。
リアルタイムCGM(持続血糖測定検査)
腹部や腕に専用の小型センサーを装着し、24時間持続的に血糖の変化を読み取ることができる検査です。
また、センサーに機械をかざすだけで、そのときの血糖値が表示されます。
3尿糖検査
尿中のブドウ糖の量を調べる検査です。ただし、この検査で陽性が出ただけでは糖尿病の診断をすることはできません。
4糖尿病合併症検査
動脈硬化の進行の程度を調べる「血管年齢検査」、動脈硬化の起こりやすい頸動脈の壁の厚さを測定する「頸動脈超音波検査」などにより、脳梗塞、心筋梗塞などのリスクを予想することができます。
当院の糖尿病治療
糖尿病の治療の根幹は、食事療法と運動療法にあります。そして必要な場合には、薬物療法を組み合わせます。
適切に治療をしていけば、進行を食い止めながら、生活の質を維持することができます。
食事療法
 1日に摂取するカロリーをコントロールしながら、その食事内容についてアドバイスいたします。
1日に摂取するカロリーをコントロールしながら、その食事内容についてアドバイスいたします。
高血圧もお持ちの方は減塩に気をつけなければなりませんが、基本的に、“食べられないもの”はありません。
当院では、栄養士による栄養相談も行います。
運動療法
 運動して糖を消費するとともに、筋肉の量を増やして糖の吸収を良くします。また、脂肪が減ることでインスリンが作用しやすくなります。
運動して糖を消費するとともに、筋肉の量を増やして糖の吸収を良くします。また、脂肪が減ることでインスリンが作用しやすくなります。
特別強度の高い運動をする必要はありません。患者様の年齢や運動経験などを考慮して、無理のないメニューをご提案します。
薬物療法
 食事療法と運動療法で十分な血糖コントロールができない場合には、薬物療法が必要になります。
食事療法と運動療法で十分な血糖コントロールができない場合には、薬物療法が必要になります。
血糖を下げる薬の内服、注射によるインスリンまたはGLP-1受容体作動薬の投与、インスリンポンプ療法などがあります。
内服薬(経口血糖降下薬)
血糖を下げる薬にも、いくつかの種類があります。
患者様の病態などを考慮して、適切な薬を選択します。
※スクロールで全体を表示します。
| 特徴 | 種類 | 作用 |
|---|---|---|
| インスリンの分泌を促進する | スルホニル尿素薬 | インスリンの分泌を促進 |
| 速効型インスリン分泌促進薬 | さらに速やかなインスリンの分泌の促進 | |
| DPP-4阻害薬 | インスリンの分泌促進とグルカゴン(※)分泌抑制 | |
| インスリンの作用を高める | ビグアナイド薬 | 肝臓での糖の産生を抑制 |
| チアゾリジン薬 | 骨格筋・肝臓でのインスリンの感受性向上 | |
| 糖の吸収・排泄をコントロールする | α-グルコシダーゼ阻害薬 | 炭水化物の吸収を遅らせて食後の高血糖を抑制 |
| SGLT2阻害薬 | 腎臓での糖の再吸収を阻害しブドウ糖の排泄を促進 |
※グルカゴン:糖の血中への放出作用のあるホルモン
GLP-1受容体作動薬(注射)
GLP-1(ジーエルピーワン)は、私たちの体の中にあるホルモンのうちの1つです。インスリンの分泌を促進し、上昇した血糖値を下げる役目を果たしています。
GLP-1を体の外から注射で補う際に使用されるのが、GLP-1受容体作動薬です。食後などの血糖値が高いときだけインスリンの分泌を促進してくれます。
インスリン(注射)
 糖の吸収を促進し、血糖値を下げる役割を果たすホルモンです。
糖の吸収を促進し、血糖値を下げる役割を果たすホルモンです。
すい臓からの十分なインスリンの分泌がない方は、注射でのインスリン投与が必要になります。
※スクロールで全体を表示します。
| インスリン製剤 | 注射のタイミング | 特徴 |
|---|---|---|
| 超速効型インスリン製剤 | 食事にあわせて | ・インスリンの追加分泌を補てん ・作用時間は3~5時間 |
| 速効型インスリン製剤 | 食事にあわせて | ・インスリンの追加分泌を補てん ・作用時間は5~8時間 |
| 中間型インスリン製剤 | 食事に関係なく1日の決まった時間に | ・インスリンの基礎分泌を補てん ・作用時間は18~24時間 |
| 持効型インスリン製剤 | 食事に関係なく1日の決まった時間に | ・インスリンの基礎分泌を補てん ・作用時間は約24時間 |
| 混合型インスリン製剤 | 食事にあわせて | ・インスリンの追加分泌、基礎分泌を補てん ・追加インスリンとしての作用時間は混合された超速効型または速効型インスリンと同じ ・基礎インスリンとしての作用時間は18~24時間 |
| 配合溶解インスリン製剤 | 食事にあわせて | ・インスリンの追加分泌、基礎分泌を補てん ・追加インスリンとしての作用時間は3~5時間 ・基礎インスリンとしての作用時間は約24時間 |
外来インスリンだけでなくインスリンポンプ療法も導入しております
当院では、簡単なボタン操作で小型装置からのインスリン注入ができる「インスリンポンプ療法」を導入しております。
腹部に薄型で小さなポンプを取り付け、カニューレを通して持続的にインスリンを皮下注入します。基礎インスリン注入に加えて、追加インスリン注入も可能です。2~3日ごとに注入セットを交換しながら使用します。時間帯によって注入量を変えることができるため、一人一人に合った、より自然なインスリンの補てんが可能になります。
ペン型注射器による自己注射と比べて、人目を気にせず注入することができます。
糖尿病のよくある質問
血糖値について
血糖値が高いままだとどうなりますか?
血糖値が高いまま治療をせずに放置していると、血管がもろくなってきます。いわゆる、動脈硬化という状態です。各臓器への栄養の供給がうまくいかなくなり、さまざまな障害をきたします。
糖尿病性網膜症、糖尿病腎症、糖尿病神経障害は、糖尿病の三大合併症と呼ばれ、日常生活に大きな支障をきたします。脳梗塞や心筋梗塞は、ときに命にかかわる合併症です。
こういった合併症のリスクが高まる前に、治療で進行を食い止めることが重要です。早くに治療できれば、食事療法と運動療法で、つまり薬を使用せずに改善できる可能性が高まります。
現在、糖尿病の薬を飲んでいますが、低血糖になることがあります。低血糖になったときの正しい対処法を教えてください。
ご自身でできる応急処置としては、ブドウ糖10グラムまたは砂糖20グラムの経口摂取が挙げられます。外出先で低血糖になったときには、自動販売機などで砂糖を含む清涼飲料水を200mlほど飲むのも有効です。
他の食べ物(おにぎり等)でも血糖値を上げることはできますが、できるだけ、量の調整しやすいブドウ糖・砂糖・清涼飲料水などで補うことをおすすめします。
なお、低血糖により意識障害を起こしている場合には、まわりの人の手助けが必要になります。ブドウ糖や砂糖を溶かした水、清涼飲料水を歯ぐきに擦りつけて吸収を促し、救急車を呼んでもらいます。日頃から、ご家族などにはいざというときの対処法を伝えておくことも大切です。
糖尿病の検査について
糖尿病はどのように診断されるのですか?
血液検査と75グラム経口ブドウ糖負荷試験によって診断が可能です。以下の“①~③のいずれか+④”に該当した場合には、糖尿病と診断されます。また、“①~③のいずれか”にのみ該当した場合には、「糖尿病の疑い」として後日に再検査を行います。
- 朝の空腹時血糖値が126mg/dL以上
- 75グラム経口ブドウ糖負荷試験2時間値が200mg/dL以上
- 時間関係なく測定した血糖値が200mg/dL以上
- HbA1c 6.5%以上
1年間で体重が5キロ増え、食後に強い眠気に襲われます。尿のにおいも甘いような気がするのですが、糖尿病なのでしょうか?
症状をお伺いしていると、糖尿病または睡眠時無呼吸症候群の疑いがあるように思われます。
糖尿病、睡眠時無呼吸症候群のいずれにおいても、当院で検査・診断が可能ですので、一度ご相談いただければと思います。
ちなみに、糖尿病は通常、ほとんど症状なく進行します。ある程度進行してから、喉の渇き、頻尿・多尿、目のかすみ、立ちくらみなどが現れます。
対して睡眠時無呼吸症候群の場合は、いびき、日中の強烈な眠気、集中力の低下、起床時の頭痛などが挙げられます。ご参考にしていただければと思いますが、いずれにせよ、早期にご相談くださいますようお願いします。
糖尿病が心配なのですが、すぐに検査を受けられますか?
はい、ご来院いただければ、問診の後、即日検査が可能です。迅速検査につきましては、その場(10分ほど)で結果をお伝えできます。結果によっては、その場で診断を下せることもありますが、後日再検査が必要なこともあります。
なお、当日受診の場合にも、ご予約の上でご来院いただくと、スムーズなご案内が可能です。できるだけ、ご予約くださいますようお願いします。
インスリンについて
インスリン注射は痛くないですか?
インスリンの自己注射で使用する針は、一般的な注射器についているものよりずっと細い針が使用されます。ほとんど痛みはありませんのでご安心ください。
なお当院では、外来でのインスリン導入に対応しております。自己注射の方法など、詳しくお伝えします。
インスリン注射を行う際に気を付けることはありますか?
特に注意が必要なのが、インスリンの注射によって低血糖状態に陥る可能性がある点です。ただし、低血糖状態に陥った場合にも、適切な対応(インスリン導入の際に詳しくご説明します)をとることができればきちんと回復します。
また、低血糖になることが心配で自己判断でインスリンを減量したり使用を中止することは絶対におやめください。少しでもご不安がある場合には、必ず医師に相談するようにしましょう。
インスリン注射を早期に始めた方がいいのはなぜですか?
高血糖状態が続くと、すい臓はインスリンが足りないことを察知して働き続けます。そのために負担がかかり、さらにインスリンの分泌量が低下します。そして最終的には、インスリンがまったく分泌されなくなります。
早い時期から人工的に補ってあげることで、すい臓の負担が減り、そのあいだにすい臓の機能の回復も期待できるのです。機能がある程度回復したときには、インスリン注射の回数を減らすこともできます。
インスリン注射を始めると一生やめられないのですか?
1型糖尿病の場合や、すい臓がインスリンを全く分泌しなくなっている場合には、生涯インスリン療法を続ける必要があります。
それ以外の場合には、インスリン療法を行っているあいだにすい臓の機能の回復が期待できます。インスリンの分泌量が元の量に近づくことで、インスリン注射の回数を減らせるだけでなく、インスリン療法が不要になることもあります。
そしてそのためには、インスリン療法に正しく地道に取り組むこと、そして食事療法・運動療法を継続することが重要になります。


















